Pseudomonas aeruginosa: Antibiotikaresistenz und Hygiene
28.08.2024 | JS – Online-Redaktion, Forum Verlag Herkert GmbH
Bereits seit einigen Jahrzehnten breiten sich multiresistente grampositive Bakterien weltweit aus. Inzwischen gesellen sich auch gramnegative Keime wie Pseudomonas aeruginosa hinzu. Das Problem: Sie sind eine der häufigsten Ursachen nosokomialer Infektionen. Daher ist es insbesondere im Gesundheitswesen wichtig, sich über die Ausbreitung, Resistenzen und prophylaktische Hygienemaßnahmen bei Keimen wie Pseudomonas aeruginosa zu informieren.
Inhaltsverzeichnis
- Resistenzen entstehen nicht durch übermäßigen Einsatz von Antibiotika
- Die Suche nach neuen Antibiotika gegen gramnegative Keime
- Resistenzsituation am Beispiel von Pseudomonas aeruginosa
- Ausbreitung von Pseudomonas aeruginosa im Krankenhaus
- Hygiene: Schutzmaßnahmen zur Kontrolle von Pseudomonas aeruginosa
Resistenzen entstehen nicht durch übermäßigen Einsatz von Antibiotika
Aufgrund der bekannten Ausgangsposition bei den verfügbaren Antibiotika gegen gramnegative Keime sind solche multiresistenten Infektionen von einer hohen Mortalität geprägt. Deshalb ist ein engmaschiges Hygienemanagement besonders wichtig und unerlässlich. Die einzigen Waffen, die zumindest kurzzeitig einen Vorsprung verleihen konnten (Antibiotika), verlieren zusehends ihre Wirksamkeit. Im Allgemeinen folgt auf jedes neu entwickelte Antibiotikum bereits nach einigen Jahren eine Resistenzantwort der Bakterien.
Dennoch entstehen Resistenzen im eigentlichen Sinn nicht durch den übermäßigen und unbedarften Einsatz von Antibiotika. Der Mechanismus der Resistenzentwicklung bei Bakterien basiert auf bereits von vornherein angelegten Defekten oder neuen Enzymvarianten, die sich in einigen der Bakterienzellen finden.
Während die „normalen“ Bakterien unter der Antibiotikaeinwirkung sterben, überleben die wenigen veränderten Keime eine derartige Behandlung. Ihren neugewonnenen Ressourcenvorteil nutzen sie und vermehren sich, während das Antibiotikum ihnen nichts anhaben kann. Solche erfolgreichen Bakterienzellen können das Gen als Grundlage ihres Erfolges an andere Bakterien und sogar verschiedene Bakterienarten weitergeben, die dieses Merkmal schließlich übernehmen.
In der Folge werden weitere Bakterienstämme resistent gegen das ursprünglich eingesetzte Antibiotikum. Immer wieder neue, wirksame Antibiotika zu finden und mit den alten Substanzen besser zu haushalten, ist daher essenziell.
Die Suche nach neuen Antibiotika gegen gramnegative Keime
Für grampositive Bakterien – auch bei multiresistenten Bakterien wie MRSA – existieren bis zu sieben wirksame Ausweichpräparate. Allerdings ist die Reaktionsfähigkeit gegenüber gramnegativen Bakterien, wie Pseudomonas aeruginosa, mit nur einem Alternativpräparat bei Multiresistenzen stark eingeschränkt. Der komplizierte Wandaufbau der gramnegativen Bakterien verhindert effektiv, dass Moleküle größer 600 Dalton in die Bakterienzelle eindringen können.
Diese starke molekulare Einschränkung führte schließlich dazu, dass die Suche nach Antibiotika gegen gramnegative Bakterien lange Zeit eingestellt wurde. Seitdem es aber mehr und mehr nosokomiale Infektionen mit multiresistenten gramnegativen Stäbchen (beispielsweise Enterobakterien, Acinetobacter baumannii, Pseudomonas aeruginosa) gibt, wird auch die Suche nach neuen wirksamen Substanzen wieder interessant.
Ganz besonders gefährlich sind Infektionen mit 4MRGN-Stämmen (4MRGN = multiresistente gramnegative Stäbchen mit Resistenz gegen vier von vier Antibiotikagruppen; siehe folgende Tabelle).
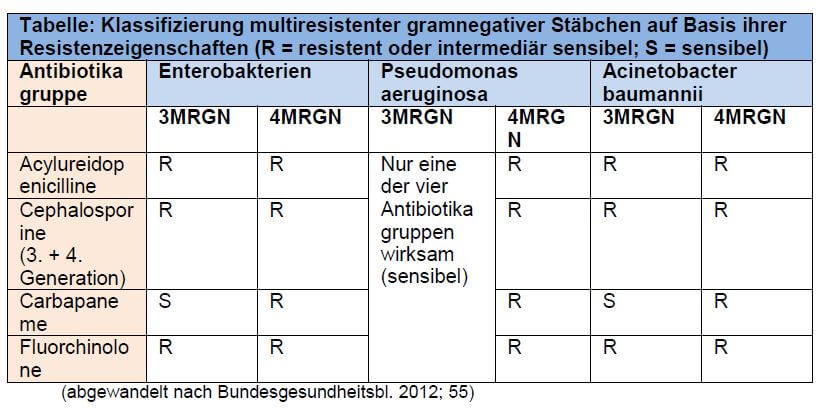 |
| Tabelle: Klassifizierung multiresistenter gramnegativer Stäbchen auf Basis ihrer Resistenzeigenschaften (R = resistent oder intermediär sensibel; S = sensibel) |
Resistenzsituation am Beispiel von Pseudomonas aeruginosa
Pseudomonas aeruginosa ist ein weitverbreiteter und häufiger gramnegativer nosokomialer Keim, der hauptsächlich Pneumonien, Harnwegsinfekte und eine Sepsis auslösen kann. Besonders auffällig ist, dass die Zahl antibiotikaresistenter sowie multiresistenter Stämme zunimmt. Für Europa ist davon auszugehen, dass bis zu 25 Prozent der Pseudomonas-aeruginosa-Stämme gegen Cephalosporine der 3. Generation resistent sind, bei den Carbapanemen und Quinolonen sind es sogar bis zu 50 Prozent.
Mittlerweile gibt es sogenannte 4MRGN-Stämme, gegen die kein einziges der heute verfügbaren Antibiotika mehr eine Wirkung entfaltet. Das sehr alte, aber dennoch für die gramnegativen Bakterien als Reserveantibiotikum gehandelte Colistin ist keine echte Alternative für die Behandlung multiresistenter P.- aeruginosa-Stämme. Systemisch angewendet, wirkt es hochgradig nephrotoxisch.
Ausbreitung von Pseudomonas aeruginosa im Krankenhaus
P. aeruginosa kommt ubiquitär vor und fühlt sich ebenso wohl in der Umwelt als auch auf Lebensmitteln oder aber in den Nass- und Feuchtbereichen eines Krankenhauses. Pseudomonas-aeruginosa-Infektionen sind insbesondere kritisch für kranke oder immunkompromittierte Patienten. Ganz besonders gefährdet sind dabei Mukoviszidose-Patientinnen und -Patienten, bei denen sich eine Infektion mit Pseudomonas aeruginosa statistisch lebensverkürzend auswirkt. Die Erregerübertragung erfolgt meist von Mensch zu Mensch und praktisch ausschließlich im Krankenhaus. Dafür spielen kontaminierte Wasserauslässe auf Intensivstationen, aber ebenso invasive Maßnahmen mit kontaminierten Geräten, wie Bronchoskopen, eine sehr wichtige Rolle.
Gleichfalls sind gramnegative Keime in der Lage, auf unbelebten Oberflächen zu überleben und auf diese Weise übertragen zu werden. Pseudomonas aeruginosa kann durchaus bei unsachgemäßer Oberflächendesinfektion für mehrere Monate überleben.
Besonders häufig sind Pflegebedürftige der Intensivstation betroffen. In einer populationsbasierten Studie wurden die folgenden Personengruppen mit erhöhtem Risiko für eine pseudomonasbedingte Sepsis identifiziert:
- Seniorinnen und Senioren
- Personen mit Hämodialyse
- Personen mit Malignomen
- HIV-Infizierte
- Diabetikerinnen und Diabetiker
- Personen mit COPD
- Herzkranke
- Organtransplantierte
Um das Gesundheitsrisiko für diese Personengruppen zu verringern, müssen die Beteiligten im Krankenhaus vorbeugende Hygienemaßnahmen umsetzen.
Hygiene: Schutzmaßnahmen zur Kontrolle von Pseudomonas aeruginosa
Allgemein werden die folgenden hygienischen Maßnahmen empfohlen, um eine nosokomiale Infektion und die weitere Ausbreitung von Pseudomonas aeroginosa im Krankenhaus zu unterbinden:
- Im Umgang mit multiresistenten Pseudomonas aeruginosa an Maßnahmen für andere multiresistente gramnegative Stäbchen orientieren.
- Maßnahmen zum Schutz der zum Zeitpunkt nicht besiedelten Patientinnen und Patienten in solchen Risikobereichen festlegen, in denen Personen mit erhöhter Infektionsgefahr liegen.
- Besonders hohe Prävention für alle Krankenhausbereiche Für 4MRGN Pseudomonas aeruginosa, da es nur noch extrem limitierte therapeutische Möglichkeiten gibt.
Eine Reihe von kombinierten Maßnahmen zur Bekämpfung von Pseudomonas-aeruginosa-Ausbrüchen wurde bereits intensiv wissenschaftlich untersucht und brachte die folgenden Ergebnisse für ein krisenfestes Hygienemanagement:
- Situation: Persistierenden Ausbruch eines multiresistenten Pseudomonas-aeruginosa-Stammes (4MRGN).
- Maßnahmen: Verwendung von Kittel und Handschuhen, Umgebungsdesinfektion, Einzelzimmerunterbringung auf Intensivstationen und Einschränkung der Carbapenem-Anwendung auf den Ausbruch.
- Erkenntnis: Alle Maßnahmen verringerten die Inzidenz von multiresistenten Pseudomonas aeruginosa deutlich, konnten den Ausbruch jedoch nicht stoppen.
→ Allerdings gab es durchaus Maßnahmen, die die Zahl der Infektionen mit Pseudomonas aeruginosa signifikant reduzieren konnten:
- Einführung von Einzelzimmer-Isolation
- Anwendung von Barrieren (zum Beispiel Kittel und/oder Handschuhe)
- Intensive Schulung und praktisches Training des Personals
- Einführung und Durchsetzung der Händehygiene und der alkoholischen Händedesinfektion
- Kontrolle von Umgebungsquellen (beispielsweise Leitungswasser)
Darüber hinaus werden die folgenden Maßnahmen zur Kontrolle von Pseudomonas aeruginosa empfohlen:
- Isolation von Patientinnen und Patienten, die durch 3MRGN Pseudomonas aeruginosa in Risikobereichen besiedelt oder infiziert sind wurden, sowie solche in allen anderen Krankenhausbereichen, die an einer 4MRGN-Pseudomonas-aeruginosa-Infektion leiden.
- Festlegung von Risikobereichen nach individueller Risikoabwägung, etwa auf Basis des Patientengutes oder baulich-struktureller Gegebenheiten.
→ Intensivstationen, Neonatologie und hämatologischonkologische Stationen sind dabei immer als Bereiche mit besonders gefährdeten Patienten einzustufen. - Pflege von Personen, die aufgrund eines Verdachtes der Besiedelung, einer nachgewiesenen Besiedelung oder Infektion mit 4MRGN Pseudomonas aeruginosa isoliert werden, nur durch speziell zugeordnetes Personal, um der endemischen Gefahrensituation gerecht werden zu können.
- Bei Infektionen mit 3MRGN oder 4MRGN Pseudomonas aeruginosa alle möglichen Umgebungsquellen untersuchen und gegebenenfalls beseitigen.
- Screening aller Personen, die ein erhöhtes Risiko für eine Besiedelung oder Infektion mit 4MRGN Pseudomonas aeruginosa haben + Isolation, bis die abschließenden Screening-Ergebnisse vorliegen.
→ Als Risikopatientinnen und -patienten gelten Personen, die kürzlich Kontakt zum Gesundheitssystem in Ländern mit endemischem Auftreten hatten, sowie Personen, die zu anderen 4MRGN Pseudomonas aeruginosa-positiven Patientinnen und Patienten Kontakt hatten (zum Beispiel Pflege im gleichen Zimmer).
→ Für das Screening können sowohl Rektal- und Rachenabstriche als auch chronische Wunden ausgewählt werden. - Sanierung (in Einzelfällen sinnvoll): Maßnahmen zur Eradikation von Pseudomonas aeruginosa wurden bisher für Mukoviszidose-Patientinnen und -Patienten beschrieben und basieren sowohl auf lokaler als auch auf systemischer Antibiotikatherapie.
→ Eradikationsmaßnahmen bei Nicht-Mukoviszidose-Personen zur Prävention der Verbreitung antibiotikaresistenter Stämme wurden bisher nicht beschrieben. Möglicherweise nützt die Sanierung bei diesen Personen nichts, um die weitere Verbreitung der Keime zu stoppen. Im Gegenteil besteht bei einem solchen Versuch eine erhöhte Gefahr für weitere Resistenzentwicklungen.
→ Empfehlung: Keine Sanierungsmaßnahmen für mit 3MRGN oder 4MRGN Pseudomonas aeruginosa besiedelte Personen außerhalb der Mukoviszidose-Personengruppe (zu hohe Gefahr, dass es dadurch zu einer Resistenzentwicklung gegen die wenigen noch wirksamen Antibiotika kommen könnte).
Zusatzmaßnahmen für isolierte Patienten
Zusätzlich zu den Maßnahmen der Basishygiene sollen während einer Isolation von Personen folgende Maßnahmen durchgeführt werden:
- Isolation im Einzelzimmer mit eigener Nasszelle oder als Kohortierung mit anderen Personen der gleichen Erregerspezies sowie mit gleichem Resistenzphänotyp durchfüren.
- Gesundheitspersonal soll einen langärmeligen Schutzkittel bei allen direkten Patientenkontakten tragen.
→ In einigen Fällenm wie zum Beispiel für 4MRGN A. baumannii, muss der Schutzkittel vor Betreten des Zimmers angelegt werden. - In jedem Fall sind präventiv Handschuhe zu tragen – bereits bei möglichem Kontakt zu Blut, Sekreten, Exkreten oder kontaminierten Oberflächen.
→ Die Handschuhe sind stets zu wechseln und, um eine hygienische Händedesinfektion zu ergänzen, sobald zwischen unreinen und reinen Arbeiten am Patienten gewechselt wird sowie nach dem Ausziehen der Handschuhe. - Unkritische Geräte und Instrumente werden den jeweiligen Pflegebedürftigen für die Dauer des Aufenthaltes in der Isolation persönlich zugeordnet, um einen Austausch mit bzw. die Infektion von anderen Personen zu vermeiden.
- Die durchführende oder aufnehmende Abteilung ist bei diagnostischen oder therapeutischen Maßnahmen oder bei der Verlegung der Person über die Isolation zu informieren.
- Wird die isolierte Person entlassen oder verlegt, muss eine gründliche Schlussdesinfektion des Zimmers einschließlich der Nasszelle erfolgen, bevor das Zimmer erneut belegt werden darf.
Quellen: Bundesgesundheitsblatt 2012 (55:1311–1354); DOI 10.1007/s00103-012-1549-5; Journalistenseminar: Wanted – Neue Antibiotika! (5. November 2014; Veranstalter: Sanofi)